Phương pháp điều trị ung thư hệ tạo huyết dựa trên đa mô thức kết hợp giữa: hóa trị là trọng tâm, xạ trị bổ trợ và phẫu thuật điều trị triệu chứng
Các phương pháp cổ điển
Hóa trị
Hóa trị là phương pháp điều trị căn bản trong ung thư hệ tạo huyết
Đối với u lympho Hodgkin các phác đồ hóa chất cơ bản bao gồm:
Phác đồ ABVD: chu kỳ 28 ngày
- Adriamycin 25mg/m2 da, truyền tĩnh mạch ngày 1 và ngày 15
- Bleomycin 10mg/m2 da, truyền tĩnh mạch ngày 1 và ngày 15
- Vinblastine 6mg/m2 da, truyền tĩnh mạch ngày 1 và ngày 15
- Dacarbazine 375mg/m2 da, truyền tĩnh mạch ngày 1 và ngày 15.
Phác đồ BEACOPP: chu kỳ 21 ngày
- Bleomycin - Etoposide - Adriamycin - Cyclophosphamide - Vincristine - Procarbazine - Prednison )
- Yếu tố kích thích tủy xương tăng sinh bạch cầu từ ngày 8 đến khi bạch cầu đa nhân trung tính >1.000/mm3.
Một số phác đồ khác áp dụng khi bệnh tái phát, kháng trị: ESHAP, DHAP, GEM OX, GDP …
Gần đây có sự ứng dụng của thuốc kháng CD30 đã có thêm một số lựa chọn phác đồ cho các bệnh nhân
Phác đồ A-AVD: Chu kỳ 28 ngày (CD30 dương tính)
Brentuximab vendotin: 1,2mg/kg, truyền tĩnh mạch ngày 1 và 15
Doxorubicin: 25mg/m2 da, truyền tĩnh mạch ngày 1 và 15
Vinblastine: 6mg/ m2 da, truyền tĩnh mạch ngày 1 và 15
Dacarbazine: 375mg/m2 da, truyền tĩnh mạch ngày 1 và 15
Phác đồ BV+ ASCT (ghép tế bào gốc tự thân) (CD30 dương tính)
Tiến hành ASCT, chờ 4-6 tuần, sau đó dùng Brentuximab vendotin
Brentuximab vendotin: 1,8mg/kg, truyền tĩnh mạch ngày 1, chu kỳ 21 ngày.
II- Đối với u lympho không Hodgkin các phác đồ hóa chất cơ bản bao gồm:
Điều trị với trường hợp mới chẩn đoán
Nhóm tiến triển chậm
- Giai đoạn I, II:
+Theo dõi khi không có triệu chứng.
+Xạ trị vùng với các tổn thương ngoài hạch hoặc hạch to, liều xạ 30-40Gy, mô phỏng bằng CT, MRT, hoặc tốt hơn với PET/CT, PET/MRI mô phỏng.
+Hóa chất: Chlorambucil, CVP khi có một trong các tiêu chuẩn GELF 1998
(bao gồm: Hạch hoặc tổn thương ngoài hạch có kích thước >7cm; có ít nhất 3 hạch với mỗi hạch có kích thước >3cm; có triệu chứng B; lách to ngang rốn; biểu hiện chèn ép (niệu quản, dạ dày-ruột, hốc mắt hoặc tràn dịch màng phổi, màng bụng); bạch cầu <1G/L và/hoặc tiểu cầu <100G/L; chuyển Lơ xê mi cấp (blast trong tủy ≥20%). Thêm rituximab nếu CD 20+.
- Giai đoạn III, IV:
+ Theo dõi khi không có triệu chứng.
+ Xạ trị vùng với các tổn thương ngoài hạch nguyên phát hoặc hạch to: 30-40Gy.
+ Hóa chất: Điều trị khi có một trong các tiêu chuẩn GELF. Các phác đồ lựa
chọn: CHOP, CVP, fludarabin đơn độc hoặc phối hợp (FC, FMD). Thêm rituximab nếu có CD20 +.
- U lympho thể nang có thể tiến hành điều trị ngay ở giai đoạn I, II với hóa trị liệu,
có thể kết hợp với xạ trị. Phác đồ có thể lựa chọn: R-CHOP, R-CVP, R-bendamustine.
- U lympho lymphoplasmatic: Hyper CVAD + POMP, BFM, LBM86, CALGB.
Nếu Ph (+), bổ sung imatinib.
- U lympho thể da và hội chứng Sezary/ Mycosis fungoides: phối hợp điều trị liệu
pháp ánh sáng (UBV hoặc UAV).
- Thể MALT ở dạ dày: có thể phối hợp với phẫu thuật và làm test phát hiện
H. pylori và điều trị nếu có.
- Sau điều trị tấn công, có thể điều trị duy trì bằng rituximab trong 2 năm tiếp theo
Nhóm tiến triển nhanh
- Giai đoạn I, II: Hóa chất 6-8 đợt kết hợp xạ trị vùng.
- Giai đoạn III, IV: Hóa chất 3 đợt, sau đó đánh giá mức độ đáp ứng điều trị: Nếu
đáp ứng hoàn toàn: Tiếp tục điều trị cho đến 6-8 đợt; Nếu đáp ứng không hoàn toàn:
Tiếp tục phác đồ cho đến 6-8 đợt hoặc chuyển phác đồ (cân nhắc ghép tủy); Nếu không lui bệnh: Chuyển phác đồ điều trị (cân nhắc ghép tủy).
- Phác đồ đa hóa trị liệu:
+Lựa chọn đầu tiên: CHOP, EPOCH.
+U lympho tế bào áo nang: Phác đồ Hyper CVAD.
+U lympho Burkitt: Hyper CVAD, EPOCH, CALGB; không dùng CHOP.
- U lympho tế bào T ở da có CD 30 dương tính, Brentuximab vendotin đơn trị.
+U lympho tế bào T ngoại vi, không đặc hiệu: CHOP, CHOP-E. Hyper CVAD.
- U lympho tế bào T ngoại vi có CD 30 dương tính: Điều trị bước 1: Phác đồ
Brentuximab vendotin + CHP. Điều trị bước 2: Brentuximab vendotin đơn trị.
+Tế bào T/NK ngoài hạch, thể mũi: Nên xạ trị vùng trước, SMILE.
+Phối hợp rituximab với tất cả các phác đồ trên nếu u lympho không Hodgkin tế
bào B có CD20+.
+U lympho ác tính bất thục sản (ALCL): Điều trị bước 1: Brentuximab vendotin
(1,8mg/kg truyền tĩnh mạch ngày 1, chu kỳ 21 ngày) + CHP (Cyclphosphamide +
Doxorubicin). Điều trị bước 2: Brentuximab vendotin (1,8mg/kg truyền tĩnh mạch
ngày 1, chu kỳ 21 ngày) đơn trị bước 2.
Điều trị khi tái phát hoặc không đáp ứng
Nhóm tiến triển chậm
- Đa hóa trị liệu: Phác đồ phụ thuộc vào phác đồ sử dụng trong điều trị tấn công.
Ví dụ: Nếu trước đó dùng CVP, có thể cân nhắc dùng CHOP…
- Sử dụng kháng thể đơn dòng: Kết hợp hóa chất hoặc gắn với đồng vị phóng xạ
như 131I - Tositumomab, 90Y-Ibritumomab tiuxetan.
- Cân nhắc ghép tủy tự thân cùng hóa trị liều cao.
- Trường hợp tái phát, phải làm lại mô bệnh học hạch nhằm xác định xem có sự
chuyển dạng sang nhóm u lympho tiến triển nhanh.
Nhóm tiến triển nhanh
- Đa hóa trị liệu liều cao: ESHAP, ICE, IVE, DHAP.
- Có thể kết hợp với kháng thể đơn dòng như Rituximab nếu có CD20+.
- Ghép tủy: Tự thân hoặc đồng loại.
Một số trường hợp đặc biệt
Điều trị u lympho thần kinh trung ương nguyên phát
- Sử dụng phác đồ MTX hoặc cytarabine liều cao (giảm liều ở người bệnh trên
70 tuổi). Nếu đáp ứng hoặc ổn định, xạ trị toàn não hoặc ghép tế bào gốc tự thân.
- Với người bệnh tiến triển hoặc chống chỉ định hóa trị, xạ trị toàn não (có thể kèm
corticoid).
U lympho không Hodgkin trên người bệnh HIV/AIDS
Sử dụng phác đồ hóa trị liệu tương tự kèm G-CSF, tiêm thuốc nội tủy. Nếu
CD20(+), có thể dùng rituximab (trừ khi CD4 <100/μl).
Các phác đồ cụ thể
CHOP, CVP, EPOCH, FC, DHAP, ICE, Gem-Ox, Bendamustin ± rituximab, chu kỳ 28 ngày, HyperCVAD
| Thuốc | Liều | Đường dùng | Ngày |
| Cyclophosphamide | 750mg/m2 da | Truyền tĩnh mạch | 1 |
| Doxorubicin | 50mg/m2 da | Truyền/tiêm tĩnh mạch | 1 |
| Vincristine | 1,4mg/m2 da (max 2mg) | Tiêm/truyền tĩnh mạch | 1 |
| Prednisone | 100mg | Uống | 1-5 |
CVP
| Thuốc | Liều | Đường dùng | Ngày |
| Cyclophosphamide | 750mg/m2 da | Truyền tĩnh mạch | 1 |
| Vincristine | 1,4mg/m2 da (Max 2mg) | Tiêm/truyền tĩnh mạch | 1 |
| Prednisone | 100mg | Uống | 1-5 |
EPOCH
| Thuốc | Liều | Đường dùng | Ngày |
| Etoposide | 50mg/m2 da | Truyền tĩnh mạch | 1-4 |
| Vincristine | 0,4mg/m2 da | Tiêm/truyền tĩnh mạch | 1-4 |
| Doxorubicin | 10mg/m2 da | Truyền/tiêm tĩnh mạch | 1-4 |
| Cyclophosphamide | 750mg/m2 da | Truyền tĩnh mạch | 6 |
| Prednisone | 60mg/m2 da | Uống | 1-6 |
CHOP-E
| Thuốc | Liều | Đường dùng | Ngày |
| Cyclophosphamide | 750mg/m2 da | Truyền tĩnh mạch | 1 |
| Doxorubicin | 50mg/m2 da | Truyền/tiêm tĩnh mạch | 1 |
| Vincristine | 1,4mg/m2 da (max 2mg) | Tiêm/truyền tĩnh mạch | 1 |
| Prednisone | 100mg | Uống | 1-5 |
| Etoposide | 100mg/m2 da | Truyền tĩnh mạch | 1-3 |
FC
| Thuốc | Liều | Đường dùng | Ngày |
| Fludarabin | 25mg/m2 da | Truyền tĩnh mạch | 1-3 |
| Cyclophosphamide | 250mg/m2 da | Truyền tĩnh mạch | 1-3 |
DHAP
| Thuốc | Liều | Đường dùng | Ngày |
| Cisplatin | 100mg/m2 da | Truyền tĩnh mạch chậm trong 24 giờ | 1 |
| Cytarabine | 2g/m2 da/12 giờ | Truyền tĩnh mạch trong 3 giờ, 2 lần/ngày | 2 |
| Dexamethasone | 40mg | Uống hoặc truyền tĩnh mạch | 1-4 |
ICE
| Thuốc | Liều | Đường dùng | Ngày |
| Ifosfamide | 5g/m2 da | Truyền tĩnh mạch liên tục 24 giờ | 2 |
| Etoposide | 100mg/m2 da | Truyền tĩnh mạch trong 2 giờ | 1-3 |
| Carboplatin | AUC 5 | Truyền tĩnh mạch trong 1 giờ | 2 |
Gem-Ox, chu kỳ 28 ngày
| Thuốc | Liều | Đường dùng | Ngày |
| Gemcitabine | 1.000mg/m2 da | Truyền tĩnh mạch | 1, 15 |
| Oxaliplatin | 100mg/m2 da | Truyền tĩnh mạch | 1, 15 |
GDP, chu kỳ 21 ngày
| Thuốc | Liều | Đường dùng | Ngày |
| Gemcitabine | 1.000mg/m2 da | Truyền tĩnh mạch | 1, 8 |
| Dexamethasone | 20-40mg | Uống | 1-3 |
| Cisplatin hoặc (carboplatin) | 25mg/m2 da | Truyền tĩnh mạch trong 1 giờ | 1-3 |
Bendamustin ± rituximab, chu kỳ 28 ngày
| Thuốc | Liều | Đường dùng | Ngày |
| Bendamustin | 90mg/m2 da | Truyền tĩnh mạch | 2,3 |
| Rituximab | 375mg/m2 da | Truyền tĩnh mạch | 1 |
R-MVP (Chu kỳ 14 ngày) điều trị u lympho nguyên phát thần kinh trung ương
| Thuốc | Liều | Đường dùng | Ngày |
| Rituximab | 500mg/m2 da | Truyền tĩnh mạch | 2 |
| Methotrexate | 3,5g/m2 da | Truyền tĩnh mạch liên tục 2 giờ | 1 |
| Vincristine | 1,4mg/m2 da | Truyền tĩnh mạch | 1 |
| Procarbazine | 100mg/m2 da | Uống ở chu kỳ chẵn | 2→8 |
| Calcium folinate | 100mg/m2 da | Truyền tĩnh mạch | 1,2 |
HyperCVAD
Chu kỳ 1, 3, 5, 7 (Chu kỳ 21 ngày)
| Thuốc | Liều | Đường dùng | Ngày |
| Cyclophosphamide | 300mg/m2 da | Truyền tĩnh mạch liên tục 3 giờ, mỗi | 2→4 |
| Vincristine | 1,4mg/m2 da (tối | Truyền tĩnh mạch | 5, 12 |
| Doxorubicin | 16,6mg/m2 | Truyền tĩnh mạch trong 72 giờ | Bắt đầu |
| Dexamethason | 40mg | Truyền tĩnh mạch hoặc uống | 2→5; |
| Mesna | 600mg/m2 | Truyền tĩnh mạch trong 72 giờ, bắt | 2 |
- Chu kỳ 2, 4, 6, 8
| Thuốc | Liều | Đường dùng | Ngày |
| Methotrexate | 200mg/m2 da | Truyền tĩnh mạch trong 2 giờ | 2 |
| Cytarabine | 3.000mg/m2 da | Truyền tĩnh mạch trong 2 giờ | 3,4 |
Nếu u lympho không Hodgkin tế bào B có CD20+, thêm rituximab 375mg/m2
da, truyền tĩnh mạch hoặc dùng rituximab dạng tiêm dưới da từ chu kỳ 2 vào ngày 1 (48 giờ) ở các phác đồ CHOP, CVP, EPOCH, CHOP-E, FC, ICE… hoặc
thuốc kháng CD20 thế hệ 2 obinutuzumab 1.000mg mỗi chu kỳ
Xạ trị
- Xạ trị: thường được chỉ định trong trường hợp khối u còn khu trú (giai đoạn I, II)
hoặc có khối u kích thước lớn.
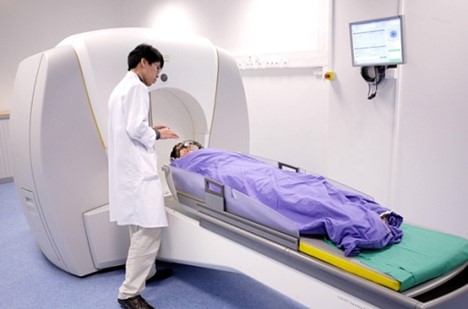
- Chụp mô phỏng bằng CT, MRI hoặc PET/CT, PET/MRI
- Xạ trị vùng bằng máy 60Co hoặc máy gia tốc với liều 30-40Gy tới 50-55Gy tùy
thuộc vào thể bệnh mô bệnh học, phân liều 1,8-2Gy/ngày.
- Có thể xạ bổ sung vào vùng hạch ban đầu 1,8-2Gy/ngày.
- Xạ trị toàn não bằng máy 60Co hoặc máy gia tốc với liều 22-40Gy, phân liều
1,8-2Gy/ngày trường hợp u lympho ác tính không Hodgkin biểu hiện tại não.
- Xạ phẫu bằng dao gamma cổ điển, hoặc dao gamma quay cho những bệnh nhân
u lympho ác tính không Hodgkin biểu hiện tại não có kích thước u nhỏ hơn 5cm. Liều trung bình 18-20Gy.
Phẫu thuật
Đóng vai trò quan trọng trong điều trị một số biến chứng như: tắc ruột, u chèn ép...
U lympho ác tính không Hodgkin đường tiêu hóa: đại tràng, dạ dày... có thể chỉ
định cắt u sau đó điều trị hóa chất theo phác đồ trên.
Các phương pháp mới điều trị ung thư huyết học
Điều trị đích
Cho các bệnh nhân điều trị hóa chất bước 1, điều trị hóa chất đơn thuần không đáp
ứng, hoặc đáp ứng một phần hoặc tái phát.
2.1.1. Các kháng thể đơn dòng
- Rituximab: Truyền tĩnh mạch hoặc tiêm dưới da (chỉ định cho bệnh nhân u
lympho ác tính không Hodgkin tế bào B, CD20 dương tính), liều dùng 375mg/m2 da, truyền tĩnh mạch ngày 1 kết hợp với hoá chất một trong các phác đồ trên (CHOP, CVP, CHOEP, EPOCH, ICE, FC...); truyền tĩnh mạch (chỉ định cho bệnh nhân u lympho ác tính không Hodgkin tế bào B, CD20 dương tính), liều dùng 1.000mg/m2 da kết hợp với các thuốc điều trị đích và phác đồ hóa chất khác.
- Obinutuzumab được chỉ định điều trị kết hợp với hóa trị liệu (bendamustine,
CHOP, CVP), sau đó tiếp tục duy trì bằng obinutuzumab ٭cho bệnh nhân u lympho thể nang (FL) chưa được điều trị trước đó; được chỉ định điều trị kết hợp với hóa trị liệu không lập lại bước 1 (bendamustine, CHOP, CVP), sau đó tiếp tục duy trì bằng
Obinutuzumab cho bệnh nhân u lympho ác tính không Hodgkin thể nang không đáp ứnghoặc bệnh tiến triển trong hoặc sau khi điều trị với rituximab hay phác đồ có chứarituximab.
- Brentuximab vedotin có tác dụng kháng CD30 ở bệnh nhân u lympho ác tính bất
thục sản (anaplastic large cell lymphoma), u lympho tế bào T ngoại vi (PTCL CD30+), u lympho tế bào T ở da (CTCL CD30+), u lympho ác tính bất thục sản thể da (cutaneous anaplastic large cell lymphoma), mycosis fungoides: Điều trị phác đồ
Brentuximab vendotin + CHP (cyclophosphamide, doxorubicin, prednisone), hoặcBrentuximab vendotin đơn trị.
2.1.2. Các thuốc đích phân tử nhỏ
Acalabrutinib ,٭copanlisib, duvelisib ,٭ibrutinib, idelalisib ,٭venetoclax٭
- Ibrutinib: 560mg, uống hàng ngày.
- Acalabrutinib :٭thuốc ức chế Tyrosine kinase (BTK). Dạng bào chế viên nang
100mg, liều dùng 2 lần/ngày, được chỉ định điều trị cho bệnh nhân u lympho tế bào vỏ (MCL) đã nhận ít nhất 1 liệu trình điều trị trước đây và bệnh nhân bạch cầu mạn dòng lympho (CLL).
- Venetoclax :٭phối hợp với ibrutinib liều như trên
+Tuần 5: 50mg venetoclax/٭ngày, uống
+Tuần 6: 100mg venetoclax/٭ngày, uống
+Tuần 8 đến tuần 16: 400mg venetoclax/٭ngày, uống
+Từ tuần 16:
Bệnh đáp ứng hoàn toàn: duy trì 400mg venetoclax/٭ngày, uống
Bệnh đáp ứng không hoàn toàn: duy trì 800mg venetoclax/٭ngày, uống
2.1.3. Thuốc điều hòa miễn dịch
- Lenalidomide: 25mg/ngày, uống ngày 1 đến ngày 21, chu kỳ 28 ngày.
2.1.4. Thuốc ức chế protease
- Bortezomib: 1,3mg/m2 da, tiêm tĩnh mạch ngày 1, 4, 8, 11; chu kỳ mỗi 3 tháng x 2 năm.
2.1.5. Điều trị miễn dịch sinh học
Pembrolizumab:
- Chỉ định: u lympho không Hogdkin tế bào B lớn nguyên phát ở trung thất bệnh
tồn tại dai dẳng sau điều trị hoặc tái phát với từ 2 phác đồ điều trị trước đó.
- Liều dùng: 200mg, truyền tĩnh mạch mỗi 3 tuần.
- Thời gian điều trị: cho tới khi bệnh tiến triển hoặc độc tính không chấp nhận
được hoặc điều trị cho tới 24 tháng nếu bệnh không tiến triển.
Điều trị hóa chất liều cao và ghép tế bào gốc
- Hóa trị liều cao với sự trợ giúp của tế bào gốc hoặc ghép tủy tự thân được áp
dụng ở bệnh nhân u lympho ác tính không Hodgkin tuổi trẻ (<60 tuổi), bệnh tái phát
hoặc kháng với các phương pháp điều trị ban đầu.
Điều trị miễn dịch phóng xạ
- Điều trị miễn dịch phóng xạ (RIT- Radio Immuno Therapy): sử dụng kháng thể
đơn dòng gắn với đồng vị phóng xạ như 131I-Rituximab, 131I-Tositumomab,
90
Y-Ibritumomab tiuxetan cho những bệnh nhân không đáp ứng với hóa chất hoặc tái
phát dai dẳng, có CD20 dương tính.
Điều trị CAR-T
Tế bào T thụ thể kháng nguyên chimeric (còn được gọi là tế bào CAR T) là tế bào T đã được biến đổi gen để tạo ra thụ thể tế bào T nhân tạo để sử dụng trong liệu pháp miễn dịch .
Các thụ thể chimeric đầu tiên chứa các phần của kháng thể và thụ thể tế bào T được mô tả vào năm 1987 bởi Yoshikazu Kuwana và cộng sự. tại Viện Khoa học Y tế Toàn diện ở Aichi , Nhật Bản và độc lập vào năm 1989 bởi Gideon Gross và Zelig Eshhar tại Viện Weizmann ở Israel. Ban đầu được gọi là "cơ thể T", các phương pháp tiếp cận ban đầu này kết hợp khả năng liên kết đặc biệt của kháng thể với các mục tiêu đa dạng với vùng không đổi của protein TCR-α hoặc TCR-β .
Các thụ thể kháng nguyên chimeric (CAR , còn được gọi là thụ thể miễn dịch chimeric , thụ thể tế bào T chimeric hoặc thụ thể tế bào T nhân tạo ) là các protein thụ thể đã được thiết kế để cung cấp cho tế bào T khả năng mới để nhắm mục tiêu một loại protein cụ thể . Các thụ thể là khảm bởi vì họ kết hợp cả hai chức năng kháng nguyên-ràng buộc và kích hoạt tế bào T vào một thụ thể duy nhất.
Liệu pháp tế bào CAR-T sử dụng các tế bào T được thiết kế với CAR để điều trị ung thư. Tiền đề của liệu pháp miễn dịch CAR-T là sửa đổi tế bào T để nhận biết tế bào ung thư nhằm nhắm mục tiêu và tiêu diệt chúng hiệu quả hơn. Các nhà khoa học thu hoạch tế bào T từ người, biến đổi di truyền, sau đó truyền tế bào CAR-T thu được vào bệnh nhân để tấn công khối u của họ. Tế bào CAR-T có thể được lấy từ tế bào T trong máu của chính bệnh nhân ( tự thân ) hoặc được lấy từ tế bào T của một người hiến tặng khỏe mạnh khác (đồng sinh ). Sau khi được phân lập từ một người, các tế bào T này được biến đổi gen để biểu hiện một CAR cụ thể, lập trình chúng nhắm mục tiêu đến một kháng nguyên hiện diện trên bề mặt của khối u. Để đảm bảo an toàn, các tế bào CAR-T được thiết kế để đặc hiệu cho một kháng nguyên biểu hiện trên một khối u mà không biểu hiện trên các tế bào khỏe mạnh.
Sau khi tế bào CAR-T được truyền vào cơ thể bệnh nhân, chúng hoạt động như một loại "thuốc sống" chống lại các tế bào ung thư. Khi chúng tiếp xúc với kháng nguyên được nhắm mục tiêu trên một tế bào, các tế bào CAR-T liên kết với nó và trở nên kích hoạt, sau đó tiếp tục tăng sinh và trở thành chất độc tế bào. Tế bào CAR-T phá hủy tế bào thông qua một số cơ chế, bao gồm tăng sinh tế bào được kích thích rộng rãi, làm tăng mức độ độc hại của chúng đối với các tế bào sống khác (độc tế bào) và bằng cách gây tăng tiết các yếu tố có thể ảnh hưởng đến các tế bào khác như cytokine , interleukin và các yếu tố tăng trưởng. Các liệu pháp tế bào CAR-T đầu tiên đã được FDA chấp thuận vào năm 2017, và hiện đã có 5 liệu pháp CAR-T được phê duyệt.
BSCK2 Đỗ Thị Kim Anh, TS.BS Đỗ Huyền Nga, Ths.BS Nguyễn Thanh Tùng
TÀI LIỆU THAM KHẢO
- Nguyễn Bá Đức, Trần Văn Thuấn, Nguyễn Tuyết Mai (2010). Điều trị nội
khoa bệnh ung thư. Nhà xuất bản Y học. 445-446. - Nguyễn Chấn Hùng (2004). Ung bướu học nội khoa. Nhà xuất bản Y học.
- Mai Trọng Khoa (2014). Hướng dẫn chẩn đoán và điều trị một số bệnh ung
bướu. Nhà xuất bản Y học. - Trần Văn Thuấn, Lê Văn Quảng, Nguyễn Tiến Quang (2019). Hướng dẫn
chẩn đoán điều trị bệnh ung thư thường gặp. Nhà xuất bản Y học - Nguyễn Bá Đức(2010). U lympho ác tính không Hodgkin. Hướng dẫn thực
hành chẩn đoán điều trị ung thư. Nhà xuất bản Y học, 285-294. - Bùi Diệu và cs (2016). Hướng dẫn chẩn đoán và điều trị các bệnh ung thư
thường gặp. Nhà xuất bản Y học. - Nguyễn Văn Hiếu (2010). Điều trị phẫu thuật bệnh ung thư. Nhà xuất bản
Y học. - Mai Trọng Khoa (2015). Hóa chất trong điều trị một số bệnh ung thư. Nhà
xuất bản Y học. - Mai Trọng Khoa (2016). Kháng thể đơn dòng và phân tử nhỏ trong điều trị
bệnh ung thư. Nhà xuất bản Y học. - Bộ Y tế (2017). U lympho ác tính không Hodgkin, Hướng dẫn chẩn đoán và
điều trị một số bệnh lý huyết học. Nhà xuất bản Y học. - Drew Provan, et al (2009). Non-Hodgkin’s Lymphoma. Oxford Handbook
of Clinical Haematology, 3th edition. pp 194-205. - Steven T. Rosen, Jane N.Winter (2006). Non-Hodgkin’s lymphoma, Cancer
Management: a multidisciplinary approach, 9th edition. pp 697-748. - National Comprehensive Cancer Network (2019). Non Hodgkin
Lymphoma, version 2.2019. NCCN Clinical Practice Guideline in
Oncology. - World Health Organization (2018). Non Hodgkin Lymphoma. International
Agency for Research on Cancer, GLOBOCAN 2018.
15. Kenneth Kaushansky, William J Williams (2010).“Neoplasic lymphoid
diseases”, William hematology. New York, N.Y.: McGraw-Hill Education
LLC. Chapter 92, 93, 94, 99, 100, 101, 102, 103, 104, 105, 106.