GAN: CƠ HỘI CHO BỆNH NHÂN UNG THƯ HCC BẰNG MDUT
Ung thư gan xảy ra khi các tế bào bình thường ở gan biến đổi và tăng trưởng mất kiểm soát. Ung thư ở gan có thể nguyên phát, nghĩa là các tế bào ung thư xuất phát từ gan, hoặc thứ phát do ung thư từ nơi khác di căn đến gan (có thể từ đường tiêu hóa, phổi, vú ...). Ung thư gan nguyên phát có nhiều loại, thường gặp nhất là ung thư biểu mô tế bào gan (UTBMTBG), chiếm 75-85%. Ung thư đường mật trong gan và sarcôm mạch máu ít gặp hơn.
Ung thư gan là gánh nặng y tế trên toàn thế giới và ở Việt Nam. Theo tổ chức ghi nhận Ung thư toàn cầu (GLOBOCAN) năm 2018, có khoảng 840.000 trường hợp ung thư gan mới chẩn đoán, là ung thư thường gặp đứng thứ 5 ở nam giới và thứ 9 ở nữ giới. Tại Việt Nam, ung thư gan là ung thư thường gặp nhất và gây tử vong hàng đầu. Mỗi năm, hơn 25.000 trường hợp ung thư gan mới được chẩn đoán và hơn 19.000 trường hợp tử vong ở nước ta (GLOBOCAN 2018).
Đa số các trường hợp UTBMTBG có triệu chứng mơ hồ, nên thường chẩn đoán ở giai đoạn muộn. Nguyên nhân UTBMTBG thường gặp bao gồm viêm gan siêu vi B, siêu vi C và sử dụng nhiều đồ uống có cồn. Chẩn đoán UTBMTBG thường dựa vào khám lâm sàng, xét nghiệm máu và hình ảnh học (siêu âm, chụp cắt lớp vi tính CT scan, cộng hưởng từ MRI). Trong trường hợp xét nghiệm máu và hình ảnh học điển hình, có thể chẩn đoán xác định ung thư biểu mô tế bào gan. Các trường hợp không đủ tiêu chuẩn, cần sinh thiết u gan để xác định bản chất.
Điều trị UTBMTBG - chọn lựa theo mức độ lan rộng của u và chức năng gan
UTBMTBG thường xuất hiện trên nền bệnh lý gan mạn tính. Do đó ngoài việc đánh giá mức độ lan rộng của khối u, cần đánh giá chức năng gan trước điều trị. Theo Hiệp hội nghiên cứu bệnh gan châu Á Thái Bình Dương (APASL) chọn lựa điều trị dựa trên 6 yếu tố: di căn ngoài gan, chức năng gan (điểm Child-Pugh), khả năng cắt gan được, xâm nhập mạch máu lớn, số lượng u và kích thước u.
Có nhiều phương pháp điều trị ung thư biểu mô tế bào gan, bao gồm phẫu thuật, ghép gan, điều trị tại chỗ (nút mạch khối u, hủy u), điều trị toàn thân (hóa trị, điều trị đích, điều trị miễn dịch), xạ trị. Tùy theo giai đoạn, phương tiện sẵn có và kinh nghiệm điều trị mà bác sĩ đưa ra chọn lựa phù hợp.
Phẫu thuật là biện pháp điều trị triệt căn hữu hiệu nhất. giúp mang lại khả năng chữa khỏi. Chọn lựa bệnh nhân phẫu thuật chủ yếu dựa đặc điểm u (vị trí, số lượng, thể tích, mức độ lan rộng) và thể tích gan còn lại sau phẫu thuật. Do UTBMTBG thường xuất hiện trên nền xơ gan, phần mô gan còn lại sau phẫu thuật vẫn còn khả năng hình thành ung thư khác. Ghép gan giúp loại trừ khả năng này, nhưng chỉ một số ít bệnh nhân phù hợp bởi sự phức tạp của kỹ thuật và khan hiếm mô gan hiến tặng.
Trong giai đoạn ung thư chưa di căn nhưng không còn khả năng phẫu thuật, điều trị tại chỗ là phương pháp thay thế nhằm kiểm soát sự phát triển tế bào ung thư. Có 2 phương pháp chính thường sử dụng: (1) Hủy u xuyên gan qua da (bằng sóng cao tầng hoặc vi sóng) và (2) nút mạch cắt nguồn máu nuôi u. Trong giai đoạn sớm, hủy u có hiệu quả tương đương với phẫu thuật, nhưng tỷ lệ tái phát cao hơn.
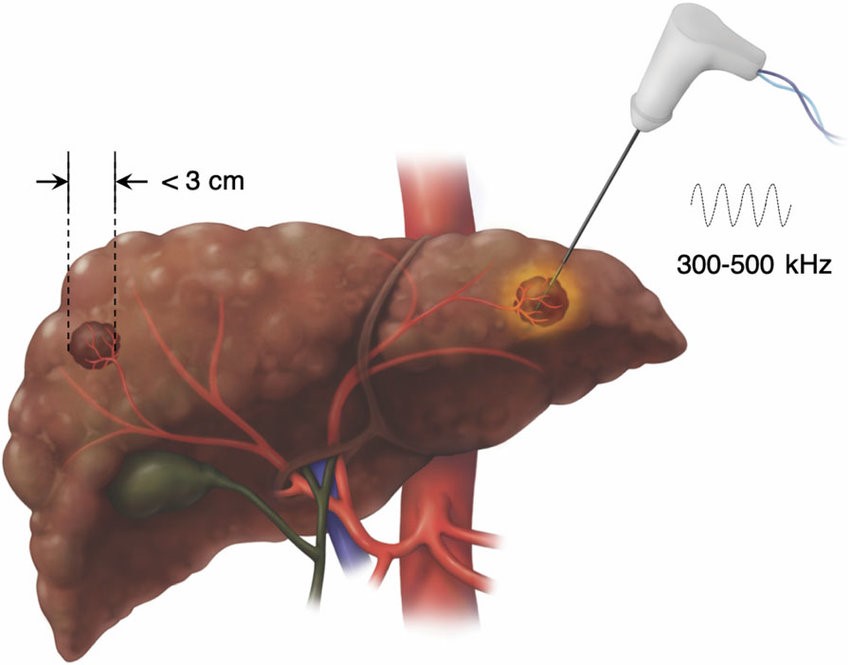
Các biện pháp điều trị tại chỗ khác như xạ trị, truyền hóa chất qua động mạch gan (HAIC), cấy hạt phóng xạ cũng được nghiên cứu và ứng dụng. Mặc dù ít phổ biến hơn, các phương pháp này đã mang lại kết quả nhất định trên một số đối tượng chọn lọc.
Trên thực tế, hơn 70% bệnh nhân UTBMTBG phát hiện ở giai đoạn muộn, quá chỉ định phẫu thuật, ghép gan hoặc điều trị tại chỗ. Khi đó, điều trị toàn thân là một chọn lựa khi chức năng gan còn phù hợp, nhằm mục đích duy trì chất lượng sống (kiểm soát triệu chứng) và kéo dài thời gian sống cho bệnh nhân. Do đặc điểm sinh bệnh học UTBMTBG, vai trò của hóa trị rất hạn chế, với tỷ lệ đáp ứng < 20% và không cải thiện thời gian sống còn toàn bộ. Sorafenib (Nexavar) là thuốc trúng đích đầu tiên chứng minh khả năng cải thiện thời gian sống còn toàn bộ trong thử nghiệm lâm sàng pha 3, trở thành điều trị bước 1 tiêu chuẩn trong nhiều năm qua. Gần đây, Lenvantinib (Lenvima) là thuốc trúng đích được cấp phép dùng trong điều trị bước 1 UTBMTBG tiến triển, có tỷ lệ đáp ứng chung cao hơn và thời gian sống còn không kém hơn so với Sorafenib (Nexavar).
Sau khi thất bại với điều trị đích bước 1, trong trường hợp chức năng gan cho phép, bệnh nhân UTBMTBG có thể được tiếp tục điều trị bước 2 với các thuốc trúng đích khác (Regorafenib, Cabozatinib, Ramucirumab, ...) hoặc chuyển sang điều trị miễn dịch.
Các phương pháp điều trị đặc hiệu khối u trong UTBMTBG*
| Phẫu thuật cắt gan | Điều trị triệt để |
| Ghép gan | Điều trị cả ung thư biểu mô tế bào gan và bệnh lý gan nền (xơ gan) |
| Phá hủy u tại chỗ | Có thể thực hiện bằng sóng cao tầng (RFA), bằng vi sóng (MWA), tiêm cồn (PEI), đốt lạnh |
| Cắt nguồn máu nuôi u (có thể phối hợp với hóa chất) | Nút mạch đơn thuần (TAE) Nút mạch hóa chất thường quy (TACE) Nút mạch sử dụng hạt nhúng hóa chất (DEB-TACE) (có thể thực hiện nhiều lần) |
| Xạ trị trong chọn lọc (SIRT) | Sử dụng hạt phóng xạ Ytrium-90 bơm vào động mạch nuôi khối u gan |
| Truyền hóa chất qua động mạch gan (HAIC) | Đưa hóa chất khu trú chọn lọc vào động mạch gan nuôi u sau khi đã nút tắc các nhánh động mạch gan khác |
| Xạ trị | Xạ trị ngoài Xạ phẫu Xạ phẫu định vị thân (SBRT) |
| Điều trị toàn thân | Điều trị hóa chất Điều trị đích Điều trị miễn dịch |
* Có thể phối hợp nhiều phương pháp
Cần lưu ý, điều trị UTBMTBG không chỉ gồm điều trị đặc hiệu các khối u mà còn phối hợp điều trị bệnh lý nền tảng (như viêm gan siêu vi B, C, xơ gan ...) và chăm sóc giảm nhẹ, điều trị triệu chứng ở giai đoạn cuối.
Ngoài ra, bệnh nhân UTBMTBG còn có thể tham gia các thử nghiệm lâm sàng để tiếp cận các điều trị đang trong quá trình nghiên cứu.
Vai trò của điều trị miễn dịch trong điều trị UTBMTBG giai đoạn tiến xa
Điều trị đích với Sorafenib (Nexavar) hoặc Lenvatinib (Lenvima) hiện được xem là điều trị bước 1 tiêu chuẩn trong UTBMTBG giai đoạn tiến xa. Tuy vậy kết quả vẫn chưa đạt kỳ vọng. Theo nghiên cứu REFLECT, 50% bệnh nhân có thời gian sống không vượt quá 14 tháng. Điều này đặt ra yêu cầu cần có những điều trị mới hiệu quả hơn.
Ứng dụng điều trị miễn dịch trong chữa trị ung thư là bước đột phá của y học thế giới. Năm 2018, hai nhà khoa học là James P. Allison (Mỹ) và Tasuku Honjo (Nhật Bản) đã vinh dự nhận giải Nobel y học vì những đóng góp khám phá phương pháp điều trị ung thư bằng cách ức chế điểm kiểm soát miễn dịch. Khác với hóa trị cổ điển hay điều trị đích là tác động trực tiếp lên tế bào ung thư, các thuốc miễn dịch phá vỡ liên kết gây ức chế tế bào miễn dịch của khối u, khôi phục lại cơ chế nhận biết tế bào lạ của cơ thể, giúp hệ miễn dịch tiêu diệt tế bào bướu. Hiệu quả ngoạn mục của liệu pháp miễn dịch trong điều trị ung thư phổi và u hắc tố ác tính mở ra nhiều hy vọng cho các bệnh nhân ung thư khác.

Ảnh: Economic Times
Hiện nay, một số thuốc ức chế điểm kiểm soát miễn dịch đã được Cục quản lý thuốc và dược phẩm Hoa Kỳ (FDA) cấp phép trong điều trị UTBMTBG sau thất bại với điều trị bước 1. Hiệu quả của Pembrolizumab (Keytruda) và Nivolumab (Opdivo) trên bệnh nhân UTBMTBG tiến triển với sorafenib đã được chứng minh qua các thử nghiệm lâm sàng pha 2. Pembrolizumab (Keytruda) cũng được Bộ Y tế cấp phép chỉ định này tại Việt Nam.
Phối hợp điều trị miễn dịch và các thuốc trúng đích đang là hướng đi tiếp theo trong điều trị ung thư. Gần đây nhất là sự kết hợp thành công của liệu pháp miễn dịch Atezolizumab (Tecentriq) và điều trị đích Bevacizumab (Avastin). Nghiên cứu IMbrave 150 ghi nhận thời gian sống còn vượt trội của bộ đôi Atezolizumab-Bevacizumab so với Sorafenib trong điều trị bước 1 UTBMTBG giai đoạn tiến xa. Lần đầu tiên sau hơn 10 năm, thế giới đã tìm thấy phác đồ điều trị bước 1 hiệu quả hơn Sorafenib.
So với trước đây, tương lai của bệnh nhân UTBMTBG hiện có những chuyển biến tích cực. Sự phát triển khoa học đã mở ra các phương pháp điều trị mới, mang lại cơ hội sống thêm cho bệnh nhân UTBMTBG.
BS. CKI Nguyễn Phúc Nguyên
Phó khoa Ung bướu - BV Bình Dân